股関節の痛みについてhip_pain
股関節
股関節のしくみ

股関節は、私たちの脚を胴体につなげる重要な関節で、脚の付け根に位置しています。この関節は、大腿骨の球状の頭部(大腿骨頭)が骨盤の凹部(寛骨臼)に適合する形状を持ち、そのために球関節と呼ばれます。
股関節内で大腿骨と骨盤が接触する部分は、軟骨で保護されています。この軟骨は、股関節に負荷がかかるときにその力を吸収し、大腿骨頭と寛骨臼の動きを滑らかにします。
股関節は、立つ、歩くなどの動作時に体重を支える重要な役割を果たします。歩行時には体重の約3倍、立ち上がるときには体重の6~7倍、さらに床からや低い位置から立ち上がるときには、体重の10倍の重さが股関節にかかるとされています。
股関節の病気と治療法
股関節は、その構造と機能から大きなストレスがかかる関節です。その球関節の形状や構造が変形したり、軟骨が年月とともに摩耗したりすると、関節にかかる負荷を適切に分散する能力が低下し、動きがスムーズでなくなることがあります。これらの状況は股関節疾患の一部となります。
股関節に関連する主な疾患としては、変形性股関節症、特発性大腿骨頭壊死症、関節リウマチなどが挙げられます。 さらに、転倒などによる大腿骨近位部の骨折も、股関節の機能喪失と歩行困難の一因となります。
股関節の主な病気
- 変形性股関節症
- 特発性大腿骨頭壊死症
- 関節リウマチ
- 大腿骨近位部骨折
変形性股関節症とは
変形性股関節症は、股関節に痛みを引き起こす一般的な疾患で、日本全体で300~400万人がこの疾患を抱えていると推定されています。この疾患の一般的な原因としては、子供時代の発育性股関節形成不全の後遺症や、股関節が浅い寛骨臼形成不全などがあり、これらは股関節の変形を引き起こしやすい骨の形状を持つことが多いです。また、加齢により関節の軟骨が摩耗し、変形性股関節症に進行することもあります。
変形性股関節症の症状は、しばしば股関節以外に現れ、症状が出現するまでに時間がかかることがあります。股関節症の典型的な症状は股関節の痛みや動きの制限ですが、初期段階では太もも、お尻、膝などに痛みや違和感、だるさが現れ、股関節の問題が原因であると気づかないことが多いです。
坐骨神経痛と診断されたお尻の痛みが、実際には変形性股関節症によるものである場合もあります。また、股関節症の発症や進行のリスク要素としては、高齢、肥満、股関節痛、股関節の屈曲制限、寛骨臼形成不全などがあります。これらのリスク要素に注意を払うことは重要です。
変形性股関節症の治療法は多岐にわたりますが、最初に行われるのは日常生活の指導、運動療法、薬物治療などの保存的な治療法です。しかし、股関節症の状態によっては、早期の手術が必要となることもあります。
変形性股関節症の治療法
変形性股関節症の治療法は二つの主要なアプローチがあります。一つは保存療法で、これは手術を行わずに症状を軽減し、病気の進行を遅らせることを目指します。もう一つは手術療法で、これは手術などを用いて疾患を根本から解決することを目指します。
変形性股関節症の保存療法
変形性股関節症の治療は、通常、保存療法から始まります。 主に以下のような種類の保存療法が存在します。
- 日常生活への注意
- 運動療法
- 薬物療法
日常生活における配慮 股関節への過度なストレスを避けることは極めて重要です。床に座る、布団で寝るなどの和風の生活スタイルよりも、ベッドや椅子、洋式トイレを使用する洋風の生活スタイルが推奨されます。股関節に負荷をかける激しい運動、重労働、長時間立つ、正座などはできるだけ避けましょう。靴選びでは、ハイヒールや硬い底のサンダルは避け、できるだけクッション性のあるスニーカーを選ぶことが望ましいです。
体重の管理も非常に重要です。体重が増えると、それだけ股関節にかかる負荷が増え、股関節の痛みが悪化する可能性があります。適切な体重を維持することが重要です。
歩行時に痛みを感じる場合は、杖を使用して股関節への負荷を軽減できます。杖を使用する際は、痛みを感じる股関節と反対の手で持ち、痛みを感じる足が地面に触れるときに杖をつくようにします。
運動療法
運動療法は医学的にも非常に重要であると認識されています。 股関節周囲の筋肉をストレッチしたり、筋力トレーニングを行うことで、変形性股関節症の進行を遅らせる効果があります。 ただし、過度な運動は避けるべきです。変形性股関節症が悪化する可能性があります。無理なく行うように心掛けましょう。
薬物療法
薬物療法も有効です。 股関節の痛みが強い場合は、消炎鎮痛剤を用いて対処します。これは鎮痛目的で使用されますが、あくまで症状を和らげるためのもので、変形性股関節症が治るわけではありません。さらに、消炎鎮痛剤を長期間服用すると、胃腸障害や肝臓・腎臓障害などの副作用を引き起こす可能性があります。 また、痛みが和らいだからといって無理をすると、逆に変形性股関節症が進行する可能性があります。 薬物療法では、薬を適切なタイミングで使用することが非常に重要です。
変形性股関節症の手術療法
変形性股関節症の患者で、保存療法による股関節の痛みの軽減が見られない場合や、疾患が大幅に進行している場合など、手術が考慮されます。
手術を実施するか否かの決定は、股関節の痛みの度合い、日常生活における不便さ、年齢、職業など、多様な要素を包括的に評価して行われます。 「日常生活における支障の程度」は、手術を行うかどうかを決定する上で最も重要な要素となります。
変形性股関節症の手術方法は主に2つあり、自身の関節を保持するための関節温存手術(骨切り術)と、関節を人工的なものに置き換える人工股関節全置換術が存在します。
大腿骨近位部骨折とは
大腿骨近位部骨折は、大腿骨の頚部から下方へと発生する骨折を指し、大腿骨頚部骨折(股関節内での骨折)と大腿骨転子部骨折(股関節外での骨折)の二つに主に分類されます。
骨粗鬆症を背景に持つ高齢者では、この骨折は非常に頻繁に見られ、高齢化が進む社会ではその数は年々増加しています。2010年には約17万人だったものが、2020年には約22万人、2030年には約26万人と増加傾向にあると予測されています。
多くのケースでは、転倒により臀部を打つことで骨折が発生します。しかし、骨粗鬆症が進行している人では、転倒がなくても骨折が起こることがあります(脆弱性骨折)。一方、若年層では、交通事故や高所からの転落など、強い外力が股関節に作用することで骨折が生じます。
大腿骨近位部骨折が発生すると、骨折した足は短くなり、足が外側に開く形になります。自力で骨折した足を動かすことはできず、他人によって足を動かされると股関節に激痛を感じます。しかし、時折、骨折が軽度で、骨折部位のズレが少なく、骨折部位が適切に合致して安定した状態になっている場合、歩行が可能な場合もあります。
大腿骨近位部骨折の治療法
大腿骨近位部骨折の治療では、手術ができない全身状態の場合を除いて手術療法が選択されます。
大腿骨近位部骨折の手術療法
大腿骨頚部骨折の手術治療では、骨折部位のズレが少ない場合、金属製のボルトやプレートを使用して骨を固定する骨接合術が行われます。
骨折部位のズレが大きい場合、大腿骨の頭部に栄養を供給する血管が損傷している可能性があり、骨接合術を行っても大腿骨頭壊死のリスクが高まるため、股関節を人工的なものに置き換えます。
日本整形外科学会が発表した大腿骨頚部骨折の診療ガイドラインによれば、怪我をする前に活動的だった(杖なしで歩ける)場合は、人工股関節全置換術を選択し、活動性が低かった場合は人工骨頭置換術を選択することが推奨されています。
当院では、診療ガイドラインに従い、患者の活動レベルに基づいて手術方法を選択しています。
大腿骨転子部骨折の治療では、基本的には骨接合術が選ばれます。これは、大腿骨転子部骨折は比較的骨折部位の癒合が容易だからです。ただし、骨折部位の粉砕が激しい場合には、人工物に置き換える手術が選択されることもあります。
特発性大腿骨頭壊死症とは
特発性大腿骨頭壊死症は、大腿骨頭の一部が血流不足により壊死する疾患を指します。
この疾患では、単に骨壊死が起こるだけでは痛みは生じません。壊死した部分が崩壊すると、股関節に痛みが現れます。 壊死範囲が小さい場合、壊死部位の崩壊が少ないため、痛みが出ない可能性もあります。
特発性大腿骨頭壊死症の発生原因としては、以下の3つが考えられます。
- ステロイド性
- アルコール性
- 特発性(明らかな原因がない)
ステロイドを大量に服用したことがある場合やアルコールを大量に飲酒していた場合に股関節の痛みが出始めたらこの特発性大腿骨頭壊死症の可能性があるので要注意です。
特発性大腿骨頭壊死症の治療法
変形性股関節症の治療には、大きく分けて保存療法と手術療法の2通りあります。
特発性大腿骨頭壊死症の保存療法
壊死が局所的で、予後が良好と見込まれる場合、保存療法が適用されます。体重管理や重い物の持ち運びを避けるなどの生活上の指導が行われます。痛みがある場合は、消炎鎮痛剤の使用、杖を使った荷重制限、安静によって対応します。
特発性大腿骨頭壊死症の手術療法
大腿骨頭の壊死範囲が広く骨が潰れていく危険性が高ければ手術の適応になります。 大腿骨頭の壊死の範囲によって、以下の2つを選択して行います。
- 骨切り手術
- 人工股関節全置換術
20歳から40歳までの若い患者の場合、人工関節の耐久性に問題があるため、基本的には骨切り手術が優先されます。 壊死が広範囲に及んでいる場合、骨切り手術が適用できないため、若い患者でも人工股関節全置換術を選択する必要がある場合があります。 一方、50歳以上の患者では、人工股関節全置換術が最初の選択肢となります。
人工股関節全置換術について
人工股関節全置換術は、変形性股関節症や特発性大腿骨頭壊死症などの疾患により股関節が変形したり、軟骨が摩耗したりした部分を除去し、人工の関節に交換する治療法です。人工股関節に交換することで、痛みを軽減し、動きをスムーズにし、安定した歩行を再び可能にすることが手術の目標です。
人工股関節全置換術では、筋肉や靭帯へのダメージを最小限に抑える「最小侵襲手術(MIS)」を採用する病院が増えています。最小侵襲手術では、術後の痛みや筋力低下が軽減され、リハビリテーションが早期に開始でき、早期退院や早期の社会復帰が可能となり、皮膚の傷跡も小さくなります。
さらに、挿入した人工関節が緩んだり、破損したり、感染したりした場合、挿入した人工股関節を取り出し、新しい人工股関節に交換する手術を人工股関節再置換手術と呼びます。
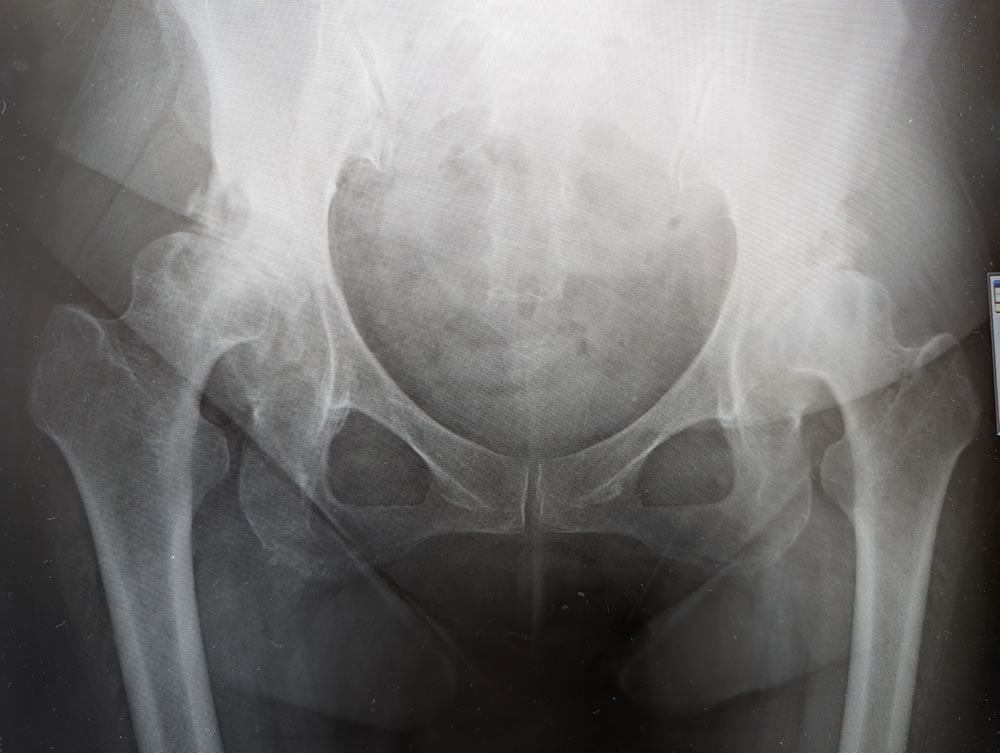
左:術前レントゲン像
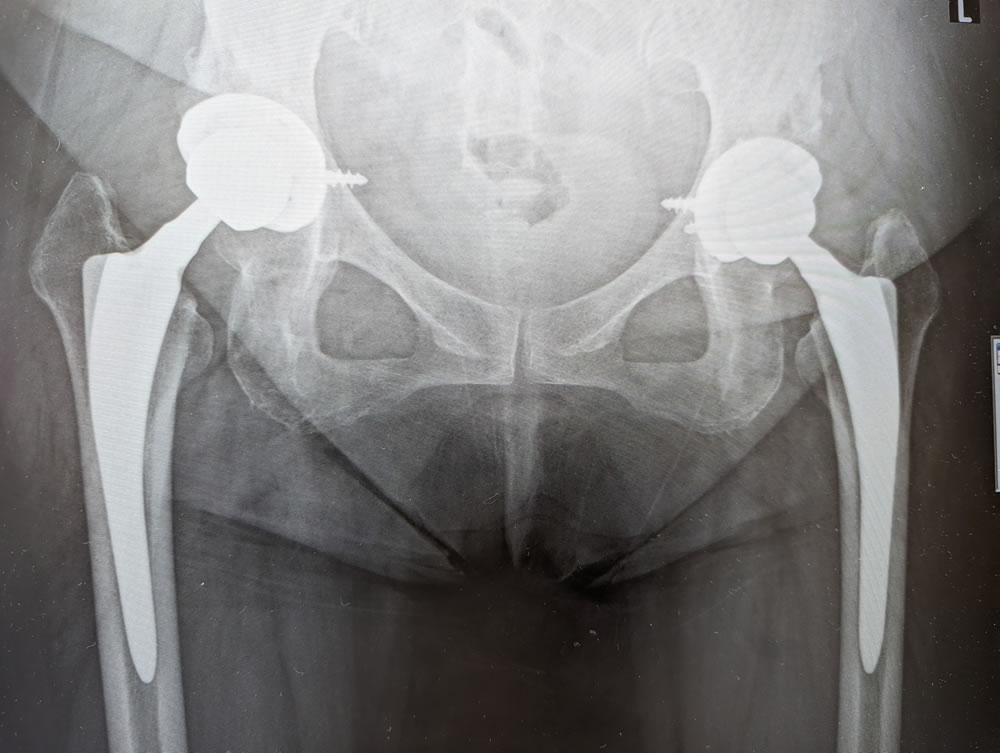
右:術後レントゲン像
人工股関節全置換術のメリットとデメリット
人工股関節全置換術のメリットとデメリットは以下のようなものがあります。
人工股関節置換術のメリット
- 股関節痛の改善
- 股関節の動きやすさの改善
- 脚の長さが揃い歩行のバランスが良くなる
- 身体の他の部位や他の関節への負担が減る
- 活動できることが増える
人工股関節置換術のデメリット
- 脱臼・感染など合併症のリスクがある
- 血栓症に注意する必要がある
- 耐用年数がある
人工股関節の手術の入院期間
人工股関節の手術を受けた場合、手術方法や術後の回復状況により個々の差異はありますが、当院では通常、1週間から10日程度で退院が可能となります。 手術後のリハビリテーションにより、杖を使った歩行や階段の昇降などの日常的な動作が可能になった段階で退院となります。退院後も、リハビリテーションの通院を続けて経過を観察します。
合併症について
人工股関節置換術を受ける際には、以下のような潜在的な合併症に注意が必要です。
脱臼:
人工股関節は、特定の状況下で脱臼する可能性があります。健康な股関節は関節包靭帯によって保護されていますが、人工股関節手術ではこの靭帯が一部または全体が切除されるため、手術直後は脱臼しやすくなります。しかし、術後の経過とともに人工関節周囲の組織が回復し、人工関節の安定性が向上します。そのため、術後は特に無理な姿勢を避けることが重要です。
血栓症(深部静脈血栓症(DVT)と肺塞栓症(PE)):
血栓は血管内に形成される血の塊で、人工股関節手術だけでなく、他の手術でも術中や術後に深部静脈血栓症(DVT)が発生することがあります。この血栓が肺動脈に詰まると肺塞栓症(PE)となり、エコノミークラス症候群(旅行血栓症)とも呼ばれる生命に関わる重篤な合併症となります。当院では、血栓症の予防に取り組んでおり、術中や術後に薬物療法や運動療法などを積極的に行っています。
神経障害:
稀に、神経障害が発生することがあります。これは、人工股関節の設置による脚の延長や手術後の腫れ、内出血により神経が圧迫されることで起こります。皮膚感覚のしびれや力が入らない症状が現れることがありますが、多くの場合は時間をかけて回復します。
感染症:
人工股関節手術でも、稀に感染が発生することがあります。感染が発生すると、関節機能を再建するために複数回の手術が必要となることがあります。当院では、感染リスクを最小限に抑えるための取り組みを行っています。感染には早期感染と晩期感染があり、手術部位以外の感染症にも注意が必要です。
骨折:
人工股関節を設置した周辺の骨が転倒などにより骨折することがあります。骨折が発生した場合は、股関節機能を再建できる適切な治療を選択します。
人工股関節のゆるみ、破損、摩耗:
人工股関節の使用により、ゆるみや破損、摩耗が発生することがあります。これらの問題が発生した場合は、人工股関節再置換術を検討します。
金属アレルギー:
人工股関節に使用される金属は主にチタン合金で、人体への影響が比較的少ないとされています。しかし、金属アレルギーの既往がある場合は、アレルギー反応が出ることも考えられますので、手術前に必ず医師に伝えてください。
術後の生活
人工股関節手術後の痛みは、手術直後に最も強く感じられます。しかし、時間が経つにつれてその痛みは徐々に和らぎ、手術から2〜3日後には激しい痛みはほぼ消えてきます。痛みの管理は、痛み止めの薬や座薬、注射などを用いて行われます。
手術後しばらくすると、多くの方が股関節の痛みを感じなくなりますが、一部の方には痛みや違和感が続くこともあります。しかし、そのような症状が残ったとしても、日常生活における動作にはほとんど影響はありません。
術後のリハビリ
人工股関節手術後のリハビリテーション期間は、個々の患者さんにより異なります。
一般的には、手術後2〜3週間で杖を使って歩行が可能になる方がほとんどです。当院では、手術直後、または翌日からリハビリテーションを開始し、痛みの管理にも工夫を凝らすことで、大体2週間の入院期間で退院が可能となっています。
退院後も、通院によるリハビリテーションは必要不可欠であり、自宅でもリハビリエクササイズやストレッチングを継続することが重要です。リハビリテーションを粘り強く続けることで、大半の患者さんは3ヶ月程度で人工股関節が体に適応し、日常生活に支障をきたすことはなくなると言えます。
ただし、手術前の症状が極めて重篤で、筋力が低下し、股関節の可動範囲が極端に制限されている場合は、リハビリテーション期間が長引く可能性があります。
最小侵襲手術(MIS)
現在、MISの手術法には主に3つの種類が存在します。それらは、縫工筋と大腿筋膜張筋の間から股関節にアクセスする仰臥位前方進入法(DAA:Direct Anterior Approach)、大腿筋膜張筋と中殿筋の間から股関節にアクセスする仰臥位前外側進入法(ALS:Antero-Lateral Supine Approach)、そして側臥位前外側進入法(OCM)です。
仰臥位手術は、患者さんが手術台で背中を下にして行われ、一方、側臥位手術は患者さんが手術台で横になって行われます。 当院では、基本的には OCM approachを用いた人工股関節全置換術を実施しています。 ただし、患者さんの状況によっては後側方approachを選択することもあります。
最終的な手術法の選択は、患者さんの体型、股関節の形状、可動範囲、使用するインプラントなどを全面的に考慮して行われます。
切開幅が短い
これまで人工股関節全置換術を施行するためには、15~20cmの皮膚切開が必要でした。しかし、MISを用いると、その長さは10㎝以下に抑えられ、当院では一般的に皮膚切開長は約9㎝となります。MISを採用することで、従来の手術法と比べて出血量や痛みが軽減され、早期のリハビリと退院が可能となります。
膝関節
膝関節のしくみ

膝関節は、大腿骨、脛骨、そして膝蓋骨から成り立っています。 これらの骨の表面は、弾力性を持つ軟骨で覆われており、この軟骨の存在により、膝関節は滑らかに動き、体重が加わった際の衝撃を和らげるクッションの役割を果たします。
さらに、膝関節には4つの靭帯が存在し、それぞれ外側側副靭帯、内側側副靭帯、前十字靭帯、後十字靭帯と呼ばれ、関節の安定化に寄与しています。脛骨には、外側と内側に半月板というクッションが設けられており、膝関節の曲げ伸ばしを支える筋肉として、大腿四頭筋、大腿二頭筋、半腱様筋、半膜様筋、薄筋、縫工筋などがあります。
膝関節の病気
膝関節の軟骨や靭帯が摩耗し、関節にかかるストレスが適切に分散されなくなったり、スムーズな動きが制限されたり、膝関節が変形し、その本来の形状を維持できなくなった状態を膝関節疾患と称します。 膝関節疾患は、膝関節が日常生活で大きな可動域を必要とし、体重の負荷がかかる関節(=荷重関節)であるために発生します。
膝関節の主な疾患には、変形性膝関節症、特発性膝骨壊死症、関節リウマチなどがあります。また、怪我などが原因で発生する疾患としては、半月板損傷や靭帯損傷などが挙げられます。 膝関節が動作中に引っ掛かる、または不安定になることで、歩行が困難になる可能性があります。
変形性膝関節症
変形性膝関節症は、膝関節が痛む主な疾患です。この疾患は、膝関節の軟骨が年齢や怪我による摩耗で、長い期間をかけて次第に減少していくことが原因となります。一度損傷した軟骨は再生しないため、痛みは徐々に増えていきます。また、「O脚」になると膝の内側にストレスが集中し、痛みが起こりやすくなります。50歳~60歳頃から発症し始め、女性は男性よりも変形性膝関節症になりやすい傾向があり、国内では約1000万人がこの疾患に悩まされているとされています。
健康な膝関節 変形性膝関節症の治療法は多岐にわたりますが、最初に行われるのは日常生活の指導、運動療法、装具療法、薬物治療などの保存療法です。 しかし、変形性膝関節症の進行度によっては、早期の手術が必要となる場合もあり、その際には骨切り術や人工膝関節全置換術が行われます。
近年、「第1の治療」としての保存療法で効果が得られない膝に対して、「第2の治療」として手術療法を考慮するのが一般的でしたが、最近では手術前の治療として「第3の治療」APS療法が注目を集めています。
変形性膝関節症の保存療法と手術療法
変形性膝関節症の保存療法
日常生活
膝関節に過度なストレスをかけない生活スタイルを推奨します。膝関節に無理な負荷をかけることは避けるべきです。和式の生活様式、例えば床に座る、布団で寝るなどよりも、ベッドや椅子、洋式トイレを使用する洋式の生活様式が推奨されます。また、膝関節に負担をかける激しい運動、重労働、長時間立つ、正座などは避けるべきです。靴選びについては、ハイヒールや硬い底のサンダルは避け、クッション性のあるスニーカーを選ぶことが望ましいです。
体重管理も非常に重要です。体重が増えるほど、膝関節にかかる負荷も増え、膝関節の痛みが悪化する可能性があります。適切な体重を維持することが重要です。
歩行時に痛みを感じる場合、杖を使用することで膝関節への負担を軽減できます。杖を使用する際は、痛みを感じる膝関節と反対の手で持ち、痛む側の足が地面につくときに杖をつくようにします。また、足底板やサポーターの使用も、膝関節への負担を軽減する手段となります。
運動療法
医学的にも運動療法の重要性は認識されています。膝関節周囲の筋肉をストレッチしたり、筋力トレーニング(大腿四頭筋訓練)を行うことで、変形性膝関節症の進行を遅らせることが可能です。 ただし、過度な運動は避けるべきです。変形性膝関節症が悪化する可能性があります。無理なく行うことが大切です。
薬物療法
薬物療法も有効です。膝関節の痛みが強いときは、消炎鎮痛剤やヒアルロン酸注射などで対応します。 これらは鎮痛目的で使用されますが、あくまで症状を和らげるためのもので、変形性膝関節症そのものを治すものではありません。さらに、長期間にわたる消炎鎮痛剤の使用は胃腸障害や肝臓・腎臓障害などの副作用を引き起こす可能性があります。また、痛みが和らいだからといって無理をすると、逆に変形性膝関節症が進行する可能性があります。薬物療法では、薬を適切なタイミングで使用することが重要です。
変形性膝関節症の手術療法
保存療法により膝関節の痛みが和らがない、または病状が大幅に進行している変形性膝関節症の患者さんに対して、手術の選択肢を考えます。 手術を受けるか否かは、膝の痛みの強さ、日常生活での困難さ、年齢、職業など、多くの要素を包括的に評価して決めます。 「膝の痛みが日常生活にどの程度影響を及ぼしているか」は、手術を選択する際の最も重要な判断基準となります。 変形性膝関節症の治療法としては、主に2つの手術方法があります。一つは自身の関節を保つ「骨切り術」、もう一つは関節を人工製に置き換える「人工膝関節全置換術」または「人工膝関節片側置換術」です。
人工膝関節全置換術について
人工膝関節全置換術は、摩耗した軟骨、損傷した骨、半月板を取り除き、金属やプラスチック製の人工関節に交換する手術です。 人工膝関節は、金属製の大腿骨部品、脛骨部品、そしてプラスチック製のベアリングが組み合わさっています。 人工膝関節により、滑らかな膝の動きが再現されます。 摩耗した軟骨と損傷した骨が人工物に交換されることで痛みが消え、日常生活の動きが容易になることが期待されます。 近年の人工膝関節は、人工関節そのものの性能が以前に比べて大幅に向上しており、その結果、耐久性が改善され、20~30年以上も機能すると予測されています。 また、人工膝関節全置換術には年齢制限はなく、体力があれば高齢者でも90代でも手術を受けることが可能です。
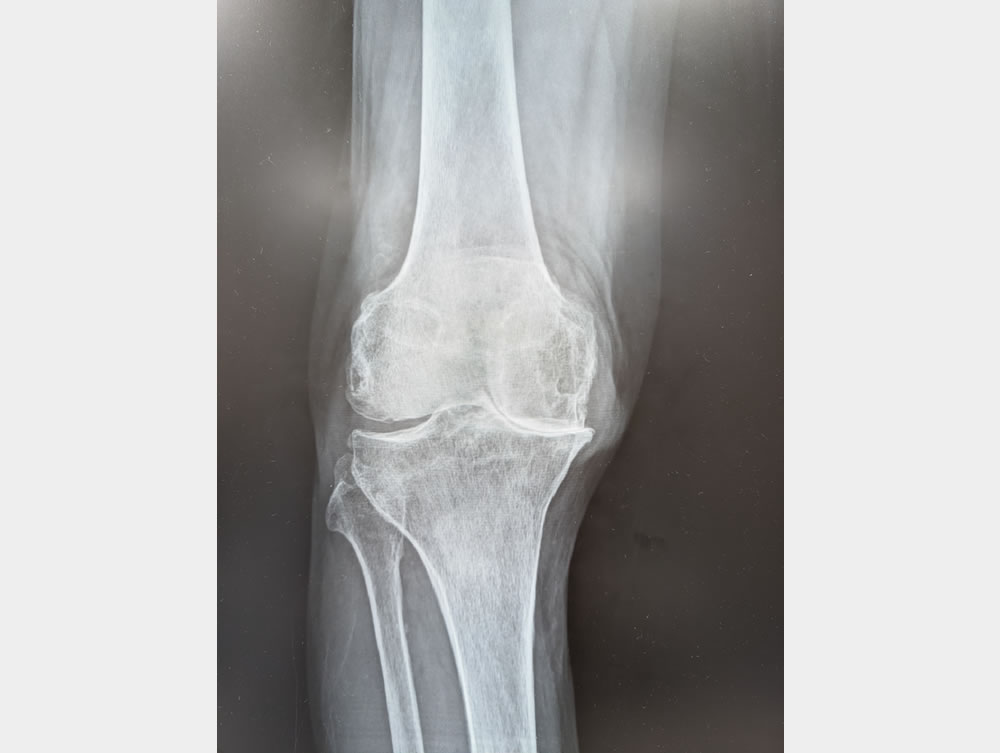
左:術前レントゲン像
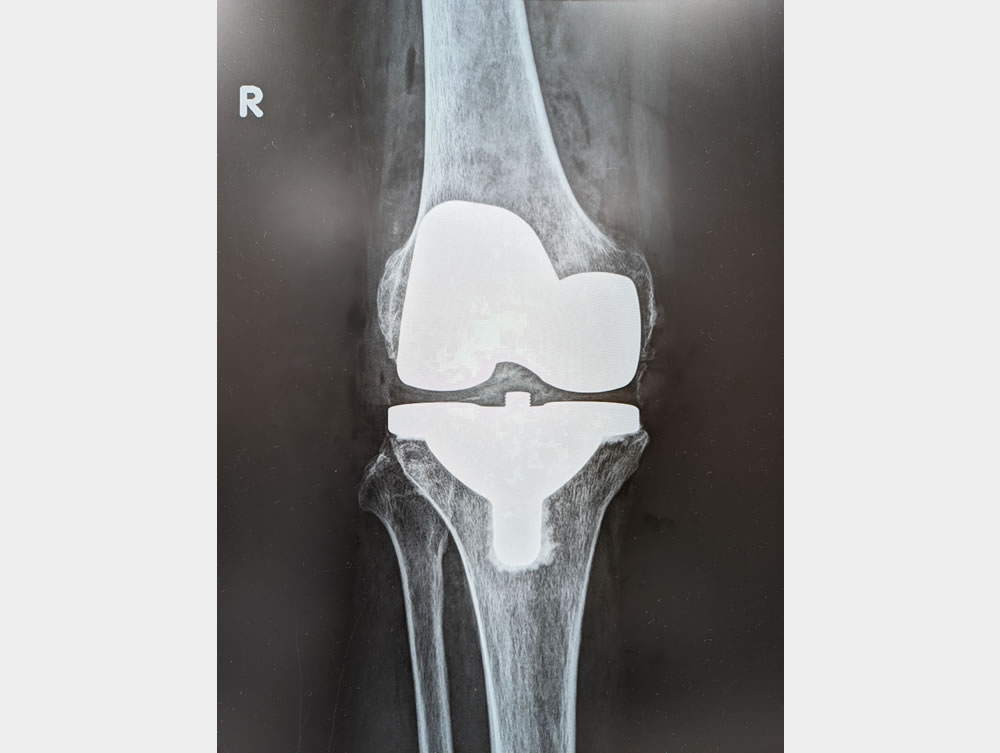
右:術後レントゲン像
最小侵襲手術(MIS)-人工膝関節全置換術(TKA)
当院では、患者様への手術的な侵襲を最も少なくするために、最小侵襲手術(MIS)を用いた人工膝関節全置換術(TKA)を実施しています。
最小侵襲手術(MIS)は、患者様の体への負荷を軽減するために、皮膚の切開を可能な限り小さくする手術法を指します。しかし、当院のMISは、単に外見上の傷が小さいだけでなく、筋肉やその他の軟部組織への真の侵襲が最小限である、「真の最小侵襲手術(MIS)」を提供しています。
まず、傷の大きさについてですが、当院では約10cmの皮膚切開を行っています。また、膝関節の切開方法については、一般的には大腿四頭筋を大きく切開するMedial Parapatellar Approachが用いられますが、当院では大腿四頭筋への侵襲を最も少なくするMini medial Parapatellar Approachを採用しています。 この手法は、大腿四頭筋へのダメージを最小限に抑えています。
最小侵襲手術(MIS)-人工膝関節片側置換術(UKA)
当院では、末期状態に達していない変形性膝関節症や大腿骨内顆骨壊死の患者様に対し、膝の内側部分だけを人工関節に交換する人工膝関節片側置換術(UKA)を、最小侵襲手術(MIS)を用いて施行しています。 この手術は、変形性膝関節症や大腿骨内顆骨壊死の患者様の中で、膝の靭帯が機能しており、膝の曲げ伸ばしの制限がほとんどないか非常に軽度で、O脚の程度が軽い患者様に適しています。関節リウマチの患者様や、過度に肥満の患者様は手術の対象とはなりません。
当院のUKAでは、皮膚の切開は約7cmと、TKAよりもさらに小さく、膝関節の切開も大腿四頭筋への侵襲を最大限に抑えるMini-Midvastus Approachを用いて行います(図3)。このアプローチは大腿四頭筋の内側の成分の筋肉の繊維の走行に従って切開し、当院ではこの切開は1cm以内に抑えて手術を実施します(脚の形状により皮膚切開の長さ、筋肉切開の長さは異なります)。
人工膝関節片側置換術(UKA)は人工膝関節全置換術(TKA)に比べてさらに低侵襲で、術後の出血や疼痛もTKAよりも少なく、術後の筋力低下も早いため、手術後10日~2週間で退院する患者様もいます。また、人工膝関節片側置換術(UKA)を受ける患者様は術前から比較的可動域(曲げ伸ばしの角度の大きさ)が良好であるため、手術後にはさらに可動域が改善し、中には正座が可能になる患者様もいます。
人工膝関節置換術の合併症への対策
人工膝関節置換術における最も重要な合併症の一つは感染です。
当院では、全身を保護する手術衣を着用し、手術を迅速に進行させることを目指しています。さらに、空気中の細菌の混入を防ぐために、インプラントの固定前後に十分なジェット洗浄を行い、感染防止に全力を尽くしています。
また、手術後の深部静脈血栓症や肺血栓塞栓症(いわゆるエコノミークラス症候群)も重要な合併症の一つですが、当院ではこれに対しても、弾性ストッキングの使用、フットポンプによるマッサージ、患者様の足関節(足首)の上下運動の奨励、そして必要に応じて血栓予防薬の使用により、発生を予防しています。
さらに、金属アレルギーのある患者様でも使用可能なインプラントも提供していますので、金属アレルギーのある患者様でも安心して手術を受けられます。
その他の可能な合併症に対しても、多様な対策を通じて、予防に取り組んでいます。
